2018年02月06日
大数据用于健康险是市场热议的话题,但什么样的数据对保险最有价值?以什么形式嫁接大数据和保险能够体现其效果?市场的经验是什么?大数据对保险的作用是补充还是颠覆?这些是投资者和公司管理者必须要思考的问题。
1、Clover Health——大数据支撑的新型保险公司面临困境
Clover Health成立于2012年,是一家用数据分析方法为核心来做健康险市场的新型保险公司。Clover Health定位Medicare用户市场,核心产品是Medicare Advantage (由商业保险公司提供的Medicare补充计划,简称MA计划)。
在Medicare的核心门诊和住院保障上,提升保障范围并覆盖药品费用。,MA计划中大部分是个险,但也有18%是团险,主要由工会和行业协会为旗下的Medicare用户购买。商业保险公司提供的MA产品的费用在0美元到200美元之间,根据CMS的数据,平均价格是31美元。MA的设计中还会覆盖听力、眼科和牙科等服务,一些商业保险公司还会包含戒酒戒毒等政府计划中不覆盖的医疗器械等费等,来吸引用户购买。
作为一家新型保险公司,Clover Health试图通过数据分析来寻找差异化竞争点。Clover Health的创始团队有较强的数据分析能力,希望能通过对会员就诊中的疾病化验、治疗、用药等数据进行深入分析,推算出有风险的用户并更好地做好干预措施。从2015年开始,Clover Health获得了包括红杉资本和Greenoaks在内,一共4.25亿美元的融资。投资方看重的是Clover Health宣称可以用大数据方式来分析用户风险,并将这套方法用于保险中,包括通过风险系数来干预用户的行为,以及通过风险分析来进行产品设计。
不过,从2015年到目前的数据和各方面运营情况来看,Clover Health的表现并不好,其标榜的大数据应用完全没有帮助其在MA业务上进行突破,无论是会员数量的增速,医疗服务机构网络的维护还是理赔控制,Clover Health的表现都离预期非常远,而且连年亏损。
作为一家新的小保险公司,Clover Health明显缺乏和服务方议价的能力。2016年,新泽西州东南部最大的医疗机构AtlantiCare表示不再接受Clover Health的保险会员。
Clover Health之前和AtlantiCare一直在就服务价格进行谈判,但Clover Health拒绝接受AtlantiCare给出的价格。对于大医疗机构来说,损失Clover Health这样会员数量很低的小保险公司客户的影响很小,面对这样的小公司,医疗机构不愿意降价,因为本身就换不到太多的量。缺乏议价能力导致Clover Health这样由资本扶植出来的新保险公司在医疗网络上非常被动。
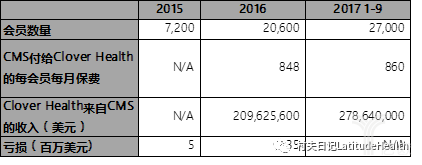
Clover Health的会员增速低于预期。Clover Health曾经预期2017年底可以达到65000名保险会员,获得5亿美元保费。而实际情况是,根据最近的数据,2016年底公司有2万名保险会员,而截止2017年前三季度末,只有27000名会员,增速明显无法达到预期。
根据Medicare付给Clover Health的价格——每会员每月860美元,可以推算公司这部分保费收入为2.78亿美元,离其预期有较大距离。这背后提示的是,作为一家新型保险公司,虽然可以用低价以及灵活的保障范围来吸引一部分用户,但要大范围扩张,吸引更多用户购买,靠的仍然是能够保证优质的网络以及合理的价格,从Clover Health与医院的关系以及议价能力来说,是很难做到的。
最后,最关键的一点是,Clover Health的大数据分析并没有帮助起节省费用,公司在Medicare Advantage业务上的理赔率是109%,公司持续亏损。2016年的亏损接近3500万美元。虽然公司声称可以通过对用户理赔数据分析出其风险系数,并根据风险高低进行干预,比如给风险高的会员打电话,督促其去进行复诊或必要的体检等。这些做法并没有直接带来可以量化的效果。
Clover Health本身在管理上也出现了很大问题。2016年5月,CMS对Clover Health罚款10万美元,原因是Clover Health在销售中误导用户,让他们相信无论是网络内还是网络外医疗机构的费用都可以报销,而事实上网络外的医疗机构却不都能报销。
数据来源:CNBC,Axios
2、大数据运用于保险的两大关键:数据源和应用形式
Clover Health的案例背后为大数据在保险公司的应用上带来两个思考。一是什么样的数据运用到保险上才会有用。二的大数据需要以什么样的方式用于保险。
首先是大数据的来源问题。保险公司很难得到全面的用户数据,如果仅基于理赔数据来做分析,会面临几方面问题。第一是数据不全面。理赔数据中所包含的患者医疗信息只是医疗数据的一部分,尤其在诊断信息上,理赔数据只包含简单的诊断结论,缺乏详细的诊断方案且理赔数据只包含保险公司与医疗机构有支付关系的项目,一些项目没有涵盖其中。
第二个问题是数据不连续性。即使在美国这样成熟的商业保险市场,团体用户两三年换保险公司也很常见,个人用户则可能因为价格、保障面等多方面因素,更频繁地更换保险公司。由于之前理赔数据的缺乏,保险公司无法保证连续的数据来推断用户或者团体的风险。
最后则是数据滞后。理赔数据有几个月的滞后,无法反应当下的情况,如果保险公司要基于此做出干预,则无法准确判断用户当下的健康状况和所需的行动。如果只是根据历史数据进行趋势分析,则可能在某个节点上缺乏最接近的几个月的数据而造成数据不全。
从以上三个方面来看,用理赔数据来做大数据分析有相当大的缺陷。如果要用理赔数据来分析用户风险并定位到单个用户或团体,用户进行健康干预以及未来医疗费用预测,则面临的问题是数据不连续、不全面以及滞后所导致的无法显示个体或团体健康问题全貌。如果要以这些数据为基准去推算疾病风险、开支增长趋势,并用于产品设计,则所用的数据也并不全面,且很可能不能反映当下的趋势。
而Clover Health给予市场的第二个思考则是大数据需要以什么样的方式用于保险。Clover Health对用户给出不同的风险系数,进而进行干预,比如致电用户提醒其检查。但这种干预模式有两个难点。
一是成本很高。核心原因就是干预的过程是一个个性化过程。比如对一个心脏病患者,在不同阶段的干预需求不一样,而对于不同种类疾病的用户,干预等于建立一套新的疾病管理流程,所需成本相当高。此外,数据分析可以通过一套系统和模型来进行,而后续方案的设计则需要人工投入,尤其是专业投入,成本也相当大,对于一家会员人数本身就不高,且理赔率很高的小型保险公司,要维护这样的数据分析业务压力很大。
二是干预的效果到底有多少,目前无论是大保险公司还是Clover Health这样宣称以大数据见长的新型保险公司,都没有成熟模式来量化干预的效果。而且从以往的经验来看,保险公司主导的干预办法由于缺乏医生和医疗机构的直接参与,在干预上有很多脱节点,效果并不好。用户的病情有不同的阶段,而不同阶段所需要的健康管理者是不一样的,比如刚出院需要密切跟踪阶段需要主治医生的直接介入,而之后可能更需要的是护理者来关注其恢复情况,等病情稳定后,则转给家庭医生进一步随访。如果没有这些服务者的参与动力,仅凭保险公司的团队无法保证干预效果,对于直接控制费用的效果的体现则更加难。
因此,从上面两方面的原因来看,保险公司用理赔数据来进行大数据分析和干预的办法,还没有能够直接体现到费用控制的效果上,这一方面是因为保险公司理赔数据本身用于分析有很大缺陷,第二则是干预的过程由于缺乏医疗服务者直接参与而难以看到效果。
3、PHM:有服务方参与的更为有效的数据分析
事实上,有助于体现用户真正健康风险,并能够做出有效干预的数据是来自服务方为主的数据,这些数据的来源主要是电子病历,其中包括了比理赔数据更详细的诊疗数据,还有检查、用药数据,以及病患的手术史、过敏史、用药副作用等用户数据。这些数据整合起来做分析的办法目前已经在美国形成,称为Population Health Management。
Population Health Management(PHM)按照字面意思可以翻译成人口健康管理,而对于中国市场来说,我们认为翻译成疾病管理更符合PHM的实质,因为PHM针对的是出院后的病人,这有助于将PHM和中国市场上服务对象不清晰的健康管理区分开来,这些服务可能针对亚健康或有一定健康风险但没有紧迫医疗需求的人群。
PHM在价值医疗改变对医疗机构的支付方式的大环境下发展起来。在价值医疗实施之后,支付方对病人的再入院率严格考核,如果病人反复入院,医疗机构会被罚款。这逼迫医疗机构开始关注病人出院后的状态,更好地管理这些人。由于病人的治疗效果会直接关系到医院的收入和利润,医院才有动力去分析这些病患的数据,找出风险最高的病人,并尽可能避免他们再次产生高支出项目,如进入急诊室、再一次入院。
PHM正是在医疗机构在如上动因的大环境下发展起来的,PHM与传统健康管理最显著的不同就是——医疗机构参与其中,成为最有动力方。PHM针对出院人群,这些人的医疗开支最大,是控费的重点对象。
在有医疗机构参与的基础上,PHM的数据范围扩大了,不仅包含理赔数据,还包含了更多详细的临床诊断数据。同时,PHM实行干预的方案有了医疗机构作为参与者和实施者,更贴合治疗方案,对病人效果更好。由于医疗机构所要看到的是再入院率和急诊室使用率降低,目标明确,有实际数据结果做主导,因此干预的动力很强。
目前PHM数据分析的提供方主要是是医疗信息公司,但也有大型保险公司在努力发展PHM业务,其模式非常直接,以其保险网络内医院、诊所和家庭医生为核心对象,为他们提供PHM业务,通过帮助医疗机构精确锁定高风险人群并及时提供干预,目标是帮助医院在各种价值医疗的指标上达标,最终节省医疗费用。这对于医疗机构和保险公司来说,都是双赢的。这种模式比保险公司仅凭自己的理赔数据来做分析和干预要有效得多,
UnitedHealth就已经展开了这样的PHM业务,划归在子公司Optum Health中。2017年前三季度,Optum Health的总营收为151亿美元,同比增长22%,增速明显超过另外两块Optum业务——开发医院IT信息系统的Optum Insights和PBM业务Optum Rx,这两块业务的增速分别为11%和5%。其中PHM业务的快速增长是推动收入增长的主要原因。
小结:
从以上分析来看,保险公司本身的理赔数据做大数据分析有相当大的缺陷,且效果也很难体现。真正有意义的医疗大数据是医疗服务机构的病历数据,这些数据有助于体现用户实时的健康状况,花费变化,健康风险指数变化,并基于这些更为精准的数据,可以进行未来花费、风险的预测,以及设计并执行干预模式。由医疗机构作为干预的执行方会更为有效。
由此得出的结论是,大数据对于保险公司确实有意义,但必须明确两点:
大数据的来源是什么,理赔数据并不是最有效的数据源,更有价值的数据源是病历数据,其更为连贯,而且全面大数据分析所得出的结论需要怎样运用,在干预的时候必须要医疗服务方参与才能体现效果,而要医疗服务方有动力参与其中,必须有政策来引导支付方,从而逼迫服务方产生管理病人费用的动力才行
在这两点必须的要求下,可以看到大数据在保险中的运营必须满足很多条件,而其中数据的来源、干预模式是最核心的,要满足这两点需要庞大的用户基数,以及和医疗机构的合作关系,以及财力来搭建团队,并不是小保险公司适合做的。
同时,大数据业务是作为传统保险业务来更好地控制风险、控制长期开支、以及完善用户管理的一种手段,是一种传统业务的补充,并不能作为一种颠覆传统保险模式的手段,这正是Clover Health在创业初衷和预期上与市场显示所产生的一个严重偏差,从而导致了其后续的一系列困境和挑战。
来源:亿欧 2018-02-06



